Injektion von Medikamenten in den Glaskörperraum
Klinik für Augenheilkunde
Durch die direkte Eingabe von speziellen Medikamenten in den Glaskörperraum (intravitreale Injektionstherapie) können verschiedene Erkrankungen der Netzhaut zielgerichtet behandelt werden.
Wir bieten Ihnen diese Injektionstherapie durch unsere Ärtze und Ärztinnen gerne in unserem IVOM-Bereich am Standort Hainbergklinik an.
Kontakt
Terminvergabe: 0551 3969030 (Mo–Fr 8:00–11:30 Uhr)
Die Anmeldung erreichen Sie während der Sprechstundenzeiten unter der Telefonnummer 0551 3969031
- Mo-Fr 08:00-12:00 Uhr
- Mo-Do 13:00-15:00 Uhr
.
Bitte beachten Sie
- Bitte versuchen Sie Ihre Termine zeitgemäß einzuhalten
- Denken Sie am Quartalsanfang bitte an ihre Chipkarte und den Überweisungsschein von Ihrem/r Augenarzt/-ärztin.
- Aus Organisationsgründen und um Unmut vorzubeugen, entspricht die Eingriffs-Reihenfolge auch der Terminreihenfolge. Früher zu kommen, würde daher nicht zur früheren Medikamentenverabreichung führen.
Informationen zum Eingriff
Vorbereitung auf den Eingriff
Es kann am Tag der Operation normal gefrühstückt und auch die Medikamente sollten normal eingenommen werden. Blutverdünnende Medikamente, wie zum Beispiel Marcumar, ASS, Plavix oder Iscover müssen nicht vorher abgesetzt werden.
Bevor die / der Patient/-in in den Operationsraum gebracht wird, wird zunächst mittels Augentropfen eine Oberflächen-Betäubung durchgeführt und eventuell die Pupille mit erweiternden Augentropfen weitgestellt.
Da hierdurch der Lidschlagreflex vermindert ist und die Patient*innen nach Oberflächenbetäubung weniger blinzeln, kann es zu einer Austrocknung der Binde- und Hornhaut-Oberfläche kommen. Dies führt nach dem Eingriff und Nachlassen der Betäubung nicht selten zu Brennen, Fremdkörpergefühl bis hin zu starken Schmerzen, die oft erst auftreten, wenn die Patient*innen wieder zuhause sind.
Um dem entgegenzuwirken, sollten die Patient*innen auch noch während der OP-Vorbereitung absichtlich die Augen schließen, um die Augenoberfläche gut zu benetzen. Eine weitere wirksame Methode ist die stündliche oder noch häufigere Anwendung benetzender Augentropfen / Tränenersatzmittel am selben Tag nach der Injektion und am Folgetag. Dabei wären Einmal-Ophtiolen vorteilhaft, um eine bakterielle Kontamination der Tropfen zu vermeiden und nicht den Großteil des Tropf-Fläschchens unbenutzt verwerfen zu müssen, da ja mehrere Wochen bis zur nächsten Behandlung vergehen.
Bevor Sie in den Operationsraum gebracht werden, werden Sie mit steriler Haube, Schuhüberzügen und einem Kittel „verkleidet“.
Der Eingriff selbst
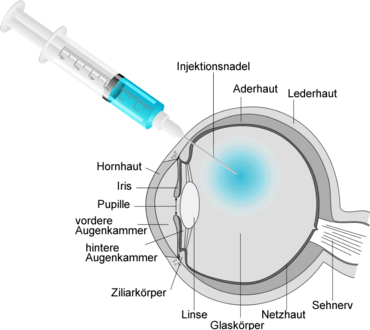
Die Behandlung findet im Liegen statt. Nun wird die Haut um das Auge und insbesondere auch die Wimpern, die oft Bakterien tragen, mit einem Haut-Antiseptikum desinfiziert. Hier ist es wichtig, die Augen geschlossen zu halten, bis der Arzt/die Ärztin sie wieder zum Öffnen auffordert. Im Anschluss wird mit einem sog. Lochtuch das Auge abgeklebt, damit keine Bakterien aus dem Mund- und Nasenbereich der Patient*innen an das Auge geatmet werden. Aus dem gleichen Grund sollte während des gesamten Eingriffs möglichst wenig geredet werden. Auch der Arzt/die Ärztin trägt während des Eingriffs deswegen einen Mundschutz. Nach Einbringen eines stumpfen Lidhalters, der das zu behandelnde Auge offenhält, wird das Auge mit verdünnter Povidon-Lösung (5%iges PVP) gespült, entsprechend den Empfehlungen der Fachgesellschaften zur Verhinderung einer Infektion. Nach einer gewissen Einwirkzeit wird das zu verabreichende Medikament in den Glaskörperraum eingegeben.
Die Injektion wird mit einer sehr dünnen Kanüle durchgeführt, die so klein ist, dass man sie nicht einmal mit dem bloßen Auge sehen kann. Zudem ist die Nadel sehr kurz, sodass die Netzhaut nicht erreicht werden kann. Es wird dabei vorsichtig durch die Sklera (den weißen Anteil des Augapfels) eingegangen. Währenddessen bemerken die Patient*innen in der Regel einen leichten Druck, da das Volumen im Glaskörperraum bei den meisten Medikamenten um 0,05 ml zunimmt. Dadurch steigt der Augeninnendruck kurzfristig an und kann einen mäßigen und vorübergehenden Druck im Augen-/ Stirnbereich verursachen. Auch die Sehschärfe kann dadurch vorübergehend abnehmen. Dabei handelt es sich um wenige Minuten. Sollte dies in sehr seltenen Fällen länger anhalten, würde etwas Flüssigkeit aus der Vorderkammer ebenfalls in Tropfbetäubung abgelassen.
Nach der Medikamenteneingabe wird das Desinfektionsmittel ausgespült, um ein späteres Brennen nach der Behandlung zu vermeiden. Bei einer Reihe von Patient*innen kann auch erst nach mehreren Behandlungen eine Unverträglichkeit gegen das effektivste und am besten untersuchte Desinfektionsmittel PVP auftreten und zu starken Beschwerden mit Rötung des Auges und Brennen führen. Nur wenn dies für die Patient*innen nicht mehr tolerierbar ist, greifen wir als Ersatz-Antiseptikum derzeit auf Polihexanid zurück. Die Datenlage ist hierfür schlechter, weshalb wir dies nicht als Routine-Antiseptikum verwenden.
Nach dem Eingriff
Nach der Behandlung bringen wir eine pflegende Augensalbe auf und versehen das Auge mit einem Verband, der Zuhause abgenommen werden kann. Er ist nur dafür gedacht ein störendes Tränen auf dem Nachhauseweg zu vermeiden. Bei Patient*innen, die damit nicht zurechtkommen, insbesondere wenn das nicht behandelte zweite Auge eine schlechte Sehschärfe aufweist, kann darauf ohne Risiko verzichtet werden.
Nicht immer ist das verabreichte Medikament völlig frei von kleinen Lufteinschlüssen, sodass diese von den Patient*innen nach der Behandlung für kurze Zeit als schwarze runde Blasen beobachtet werden können (meist in der unteren Gesichtsfeldhälfte, da die Optik des Auges das wahrgenommen Bild umdreht). Im Rahmen der Behandlung können auch die im fortgeschrittenen Alter bereits vorhandenen Glaskörpertrübungen etwas zunehmen, die sich für die Patient*innen als dunklere bewegliche Strukturen (auch als Mouches volantes oder fliegende Mücken bezeichnet) auf hellem Hintergrund darstellen.
In den Tagen nach der Medikamenteneingabe sollten Sie Ihre Augenärztin / Ihren Augenarzt zur Kontrolluntersuchung aufsuchen. Die sehr selten auftretende, aber dann schwerwiegende Komplikation einer intraokularen Infektion mittels Bakterien muss ausgeschlossen werden, da diese unbehandelt innerhalb kurzer Zeit zur Erblindung führen kann.
Mögliche Nebenwirkungen
Für die Behandlung müssen Sie blutverdünnende Medikamente nicht absetzen. Manchmal kann es an der Einstichstelle zu einer leichten bis stärkeren Blutung unter die Bindehaut kommen. Dies ist zwar kosmetisch störend und kann etwas Fremdkörpergefühl verursachen, ist aber harmlos und löst sich nach einigen Tagen wieder von alleine auf.
Auch kann es möglich sein, dass durch diese kleineren Nachblutungen aus der Bindehaut manchmal kurz nach dem Eingriff das Tränensekret etwas blutig tingiert ist. Auch dies ist als harmlos einzustufen und kommt nach kurzer Zeit zum Stillstand.
Bei einigen Erkrankungen können kortisonhaltige Medikamente in den Glaskörperraum zum Einsatz kommen. Diese können nach einigen Monaten oder mehrfacher Anwendung zur Trübung der Augenlinse, einem sog. Grauen Star führen, der dann aber wiederum operativ behandelt werden kann. Bei einem Teil der Patient*innen können kortisonhaltige Medikamente aber auch zum Anstieg des Augeninnendrucks führen, etwas häufiger tritt dies bei kurzsichtigen Patient*innen auf. Meist tritt dieser Augeninnendruckanstieg erst mehrere Tage bis Wochen nach dem Eingriff auf. Ab einer bestimmten Höhe des Augeninnendrucks muss dieser mittels drucksenkender Augentropfen behandelt werden. Da die Wirkung der in den Glaskörperraum verabreichten Cortison-Medikamente wieder nachlässt, handelt es sich meist um eine vorübergehende drucksenkende Behandlung und man würde eine erneute Therapie dann sehr genau individuell abwägen.
Therapierhythmus
Die Häufigkeit der intravitreale operative Medikamentenapplikation (IVOM) unterscheidet sich nach der ursächlichen Erkrankung und richtet sich nach den derzeit gültigen Therapieempfehlungen der Fachgesellschaften. Bei den meisten Erkrankungen beginnt die Therapie mit drei bis vier Medikamentenverabreichungen im etwa vier wöchigen Abstand. Dann wird die Wirkung des Medikamentes auf die Erkrankung mittels sog. SD-OCT-Diagnostik, einer schmerz- und kontaktfreien, hochauflösenden Untersuchungsmethode der Netzhaut, überprüft.
Da es sich um chronische Erkrankungen handelt, kann sich die Behandlung über viele Jahre mit bis zu 12 Injektionen pro Jahr fortsetzen. Die Frequenz (d.h. die Abstände zwischen den folgenden Behandlungen) richten sich nach dem individuellen Verlauf.
Hier finden Sie uns
Der Bereich der Augenklinik für Medikamentenverabreichungen in das Auge befindet sich in der Hainberg-Klinik, Wagnerstraße 3, Seiteneingang rechts.
Parken
Gegenwärtig stehen an dem Standort Hainberg nur begrenzt Parkplätze zur Verfügung. Bitte nutzen Sie daher gern unseren kostenlosen und gut ausgewiesenen Shuttleservice vom Klinikum zum Standort in der Wagnerstraße (Download: Abfahrzeiten Shuttle).
Um den Standort finden sich aber einige 4-Stunden-Parkplätze (Parkscheibe) oder kostenpflichtige Parkplätze beispielsweise an der Stadthalle.
Eine kurze Haltemöglichkeit vor dem Eingang der Hainbergklinik zum Absetzen der Patienten ist aber gegeben.
Bitte denken Sie daran, den Einweisungsschein Ihres niedergelassenen Augenarztes mitzubringen. Das Aufnahmebüro für die Formalitäten liegt direkt im Eingangsbereich der Gebäudes. Einige nützliche Informationen zu Begleitpersonen, Wahlleistungen und Zuzahlung finden Sie auch auf der Homepage der Universitätsmedizin.
Das könnte Sie auch interessieren